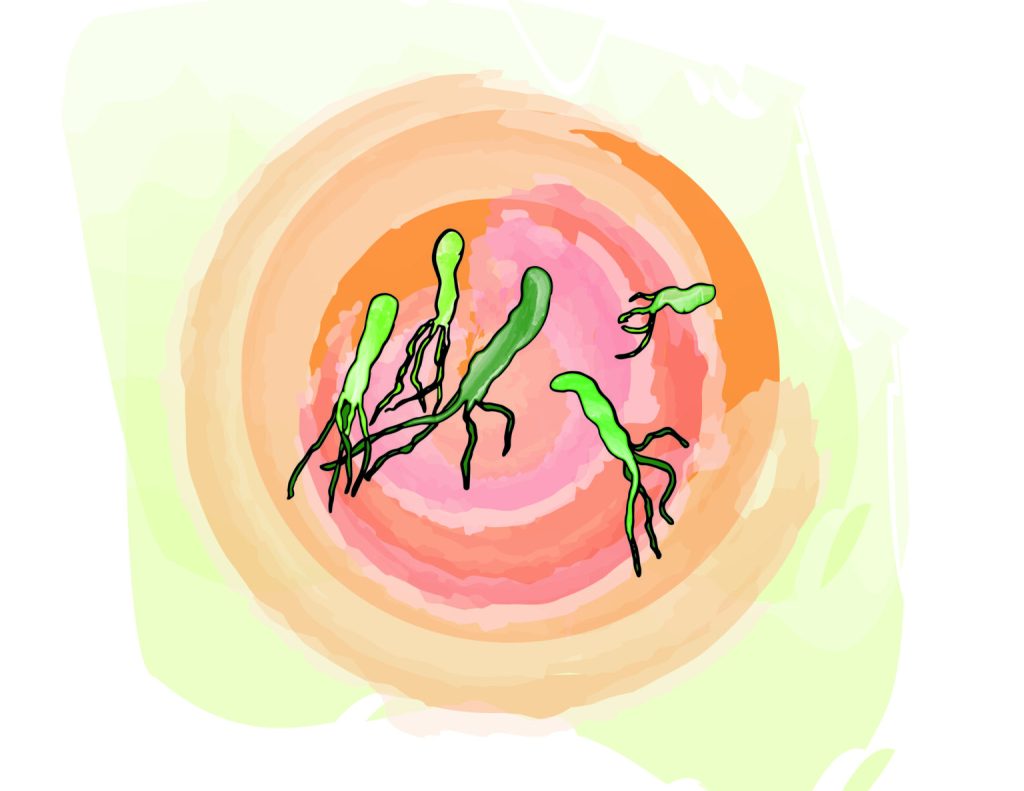
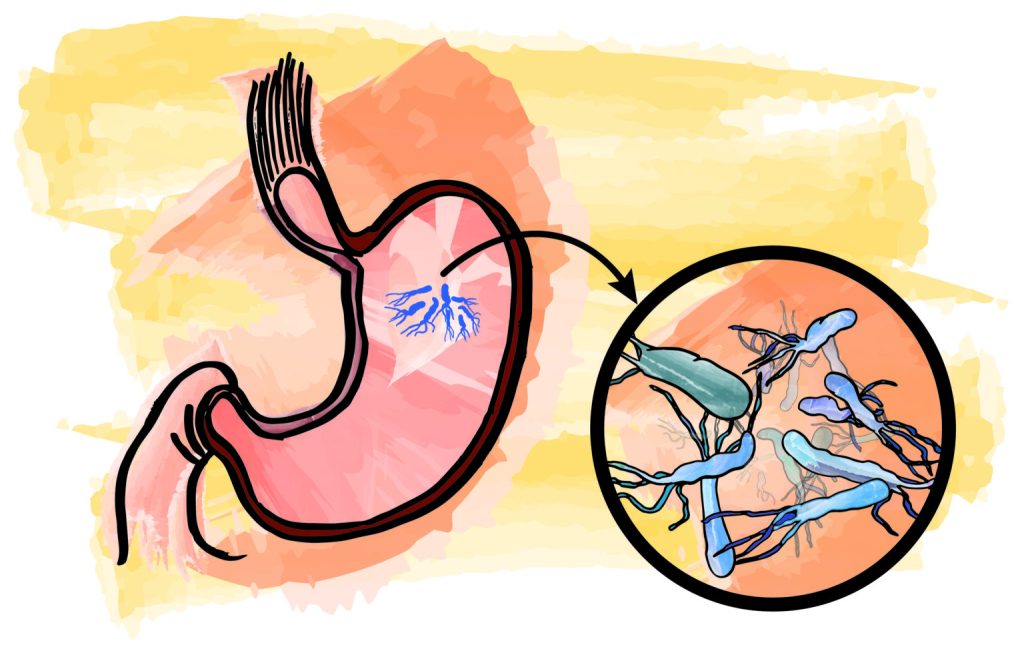
Parece un bastón. No mide más de 4 micras de largo y media micra de ancho. Cuenta con 5 o 6 flagelos, unos tentáculos que la ayudan a adherirse a la mucosa del estómago y, si usted es colombiano, muy seguramente la tiene, la ha tenido o la tendrá.
Helicobacter pylori es una bacteria presente en el 80% de quienes habitamos este país y que acompaña a los humanos desde hace unos 58.000 años. Es tan pequeña como tomar 4 hojas de papel una sobre otra y dividirlas 100 veces. La H. pylori vive en un ambiente extremo: el agresivo ácido del estómago. Sobrevive porque cuenta con un arma secreta, una enzima, la ureasa, que convierte la urea en amoniaco, agua y dióxido de carbono.
La ciencia ha comprobado que causa úlceras gástricas y duodenales, atrofia la mucosa del estómago, lo que genera lesiones precancerosas. La Organización Mundial de la Salud (OMS) la calificó de carcinógena tipo 1 por su relación con el desarrollo del adeno carcinoma gástrico, el cuarto más común en el país.
Vale la pena aclarar que, aunque muchos relacionan esta bacteria directamente con el cáncer, no es la única causa. Como lo explicó Pelayo Correa en su «Cascada de Pelayo Correa», esta es una enfermedad multifactorial; es decir: el estrés, la falta de ejercicio, fumar, consumir bebidas alcohólicas o drogas, la genética, entre otras causas, promueven su desarrollo. Por lo tanto, la infección por H. pylori es un factor de riesgo necesario, aunque no el único para este padecimiento.
Brenda Lucía Arturo Arias es cirujana general egresada de la Universidad de Caldas, subespecialista en gastroenterología clínico quirúrgica de la misma Universidad. Hace parte del Grupo de Investigación Médica de la U. de Manizales y es profesora de esta institución desde hace 10 años; su trabajo académico e investigativo se ha enfocado en esta bacteria.
En sus investigaciones, en asocio con el Grupo de Investigación en Microbiología y Biotecnología de la Universidad Libre y el Grupo de Investigación en Enfermedades Infecciosas de la UTP, ha estudiado la resistencia de la H. pylori a los antibióticos, el perfil de quienes viven en el Eje Cafetero y las mejores formas de diagnosticar la bacteria, y su relación con otras enfermedades como patologías cardiovasculares, dermatológicas e incluso inmunológicas. Una hipótesis aún por comprobar.
En enero de este año la Organización Mundial de la Salud publicó una alarma acerca del aumento de la resistencia a los antibióticos. El límite para dejar de usar una de estas sustancias es del 18%, es decir, que de cada 100 pacientes a 18 no les haga efecto, pero encontraron bacterias hasta con el 80%; es decir, de cada 10 pacientes a 8 no les funcionaba.
En las investigaciones de Arturo Arias se encontró que mientras el perfil nacional arroja una resistencia a la claritromicina (un antibiótico muy utilizado) del 16%, en Caldas es menor, por lo que estos tipos de estudios locales son urgentes para mejorar el tratamiento. Hallaron que en el departamento causa mayores problemas el uso de la levofloxacina, otro antibiótico recetado comúnmente. Incluso, ya se aconseja no utilizar un cóctel de 3 medicamentos para tratarla sino de 4.
Esto debido a varios motivos: la primitiva necesidad de sobrevivir induce a la bacteria a defenderse de los medicamentos; el mal uso que le damos a los antibióticos, y al carecer de estudios locales, es posible que se receten medicamentos inadecuados, lo que aumenta, con el tiempo, la resistencia.
“Me sorprende la baja tasa de resistencia a la claritromicina en Caldas -cerca del 8%- porque con este antibiótico se genera muy rápido”, lo que quiere decir, según Arturo, que su uso en estos momentos es aconsejable.
De la mano de los grupos de investigación de la UTP, la profesora prepara una investigación sobre el desarrollo de la resistencia antibiótica en los 10 años recientes. Tema importante porque “es una bacteria que a largo plazo, con su eliminación, nos va a mostrar resultados positivos en la erradicación del cáncer gástrico”, explica.
Mientras más se conozca acerca de las peculiaridades de cada departamento o ciudad, va a ser más fácil controlar la H. pylori. Y aunque solo un 20% de quienes la portan muestran algún síntoma, se aconseja que cualquier persona mayor de 35 años se realice, al menos, una endoscopia en la vida que valore el estado del estómago, el duodeno y el esófago para diagnosticar la posible presencia de la bacteria y las alteraciones asociadas.
Pueden existir cientos de subgéneros de la bacteria, algunos más agresivos que otros. Dos de los más conocidos son el CagA y VagA, el primero asociado al cáncer y el segundo a las lesiones benignas como las úlceras. La única forma de diferenciarlos es a través de análisis genéticos costosos y lentos- por lo que el mensaje es “erradicar siempre que se encuentre la bacteria”, cuenta la investigadora.
“Todas estas investigaciones han permitido generar un perfil epidemiológico completo de nuestra región, inicialmente obteniendo las tasas de prevalencia de la infección en la región en pacientes dispépticos (con dolor en el estómago) y, paralelamente, estudiando cuál o cuáles son los mejores métodos para diagnosticar la infección. Después, se obtuvieron datos de genes de virulencia y tasas de resistencia en los aislamientos de H. Pylori. Este último tema es el que nos ha motivado a seguir estudiando el problema mundial de la multirresistencia bacteriana”, explicó la doctora en biociencias y líder del grupo Grupo de Investigación Microbiología y Biotecnología de la Universidad Libre de Pereira, Adalucy Álvarez Aldana.
El tratamiento de la H. pylori no es fácil. Los antibióticos afectan no solo a esta bacteria sino al cuerpo en general, la flora intestinal cambia, puede darse vómito, sequedad, sabor a metal y malestar, pero encontraron (en un estudio en proceso de publicación) un caso en el que se necesitó de un tratamiento mucho más agresivo con dos antimicrobianos y durante dos meses. “Si de por sí, hay alteración del microbiota en los seres humanos por terapias antimicrobianas de una semana, imagínese lo que le ocurre a un individuo con su uso, sin contar además del proceso de selección de resistencia que se llevaría a cabo en esos microorganismos y lo que eso implica en la salud pública”, señala Álvarez.
“Actualmente se cuenta con la suficiente evidencia científica que demuestra la existencia de factores de riesgo que predisponen el desarrollo de patologías cardiovasculares; entre ellos se identifica la hipertensión arterial, diabetes mellitus, tabaquismo, dislipidemia, entre otros”, afirman Arturo Arias y otros investigadores en el artículo Manifestaciones extraintestinales de la infección por Helicobacter pylori: un enfoque en las patologías cardiovasculares.
La inflamación, esa es la clave. Esta bacteria genera varios procesos inflamatorios que, según la pesquisa, diferentes estudios la presentan como factor de riesgo o incluso causa de enfermedades.
Es un factor de riesgo para la migraña, los accidentes cerebrovasculares (por la infección crónica en el epitelio gástrico, una de las partes de la mucosa del estómago) y la enfermedad arterial coronaria. También se incluye en el estudio de la urticaria crónica, la artritis reumatoide, anemia, entre otras.
“Está clara la relación de la bacteria con el sistema digestivo y las cuatro situaciones que comenté, pero se le está asociando con otras patologías, y posiblemente tengamos razón”, añade Arturo Arias. Y ahí regresa de nuevo el tema de la inflamación, porque esa reacción, posiblemente, tiene efectos en otros órganos, en los vasos sanguíneos, arterias e incluso en la “isquemia miocárdica, isquemia cerebral. Son hipótesis, pues hasta ahora no hemos podido comprobarlo porque una hipertensión o un infarto puede obedecer a causas muy diversas (el alcohol, fuma, es obeso, etcétera)”.
La prevalencia de esta bacteria en países en vía de desarrollo es mayor por la forma de manipular alimentos, la falta de lavado de manos, e incluso por la costumbre de recoger y morder comida del piso (“la que el diablo no la alcanzó a besar” –justifican-).
Por ejemplo, en África la H. pylori presenta una alta prevalencia, pero el cáncer gástrico no, lo que indica que no cuentan con ese genotipo (CagA), a diferencia de Japón, en donde esta enfermedad es muy alta, en su mayoría, por factores genéticos.
Arturo Arias ha ahondado acerca de la mejor forma para diagnosticar la bacteria. El más confiable es el análisis de los tejidos (histología) y sus genes, pero su costo lo hace de difícil acceso.
Está también la endoscopia, en la que se toman muestras generalmente del antro y cuerpo del estómago y se envían a patología. La prueba de ureasa rápida, en la que luego de tomar una muestra, se utiliza esta enzima de la bacteria para generar una reacción química. En la prueba respiratorio de ureasa, el paciente ingiere una sustancia con amonio y carbono 13. En el estómago ambas sustancias se convierten en amoniaco, y al exhalar, los niveles de carbono 13 cambian (una señal de alerta). Finalmente están los antígenos fecales, que permiten analizar los elementos de defensa de la bacteria frente a los anticuerpos.
Esta bacteria, al vivir en un ambiente tan extremo y con muy poco oxígeno, resulta de muy difícil cultivo; es posible entonces que una muestra se dañe y entregue un resultado engañoso.
Las investigaciones de Arturo encontraron que la mejor forma de diagnosticar la presencia de la bacteria era un cultivo positivo o que concordaran dos pruebas y, finalmente, recomendaron aplicar el examen histológico y la prueba rápida de ureasa para mejorar la confiabilidad del diagnóstico.
-La bacteria también se encuentra en el sarro de los dientes; por tal motivo, utilizar seda dental y cepillarse al menos tres veces al día ayuda a evitar que se ingiera.
-Generalmente se encuentra en alimentos crudos; las verduras y las frutas son los más críticos. Un buen lavado de los vegetales es la solución.
-Con un buen estado físico, es posible que el cuerpo se defienda de la bacteria e incluso la erradique.


Revista de comunicación científica de la Universidad de Manizales adscrita a la Dirección de Investigación y Posgrados.
© 2024 Universidad de Manizales Todos los derechos reservados

Revista de comunicación científica de la Universidad de Manizales adscrita a la Dirección de Investigación y Posgrados.
SÍGUENOS EN NUESTRAS REDES SOCIALES:
CONTACTO:
Última edición impresa:

© 2024 Universidad de Manizales Todos los derechos reservados